大阪メトロ なんば駅 12番出口より徒歩約2分
大阪市中央区難波4丁目5番30号ニイタカLAQZAビル2階
TEL.06-6630-7751
甲状腺疾患 Thyroid disease
当院の診療・検査
当院で可能な検査
- 血液検査・甲状腺超音波検査・穿刺吸引細胞診
甲状腺診療について
甲状腺機能異常
甲状腺機能異常のみかた
| 遊離甲状腺 ホルモン (FT4) |
甲状腺刺激 ホルモン (TSH) |
甲状腺 の状態 |
|---|---|---|
| 上昇 | 低下 | 顕性甲状腺 中毒症 |
| 正常 | 低下 | 潜在性甲状腺 中毒症** |
| 正常 | 正常 | 正常 |
| 正常 | 上昇 | 潜在性甲状腺 機能低下症* |
| 低下 | 上昇 | 顕性甲状腺 機能低下症 |
甲状腺ホルモンは、脳の下垂体という1g弱の臓器から分泌される甲状腺刺激ホルモン(TSH)により刺激を受けて甲状腺から分泌されます。
血液中の遊離甲状腺ホルモン(FT4)は基準範囲内なのに、TSHのみが基準範囲よりも高い場合を潜在性甲状腺機能低下症*といい、逆にTSHが低い(抑制されている)場合を潜在性甲状腺中毒症**といいます。
-
- *潜在性甲状腺機能低下症:
- 甲状腺ホルモンが低くなりそうな時に、甲状腺ホルモンを正常に保つため、より多くのTSH刺激を必要としている状態
-
- **潜在性甲状腺中毒症:
- 甲状腺ホルモンが過剰になりそうな時に、甲状腺ホルモンを正常に保つため、よりTSH刺激を抑えている状態
顕性甲状腺機能低下症と顕性甲状腺中毒症
甲状腺刺激ホルモン(TSH)が基準より高く、すなわち甲状腺を強く刺激しているにも関わらず遊離甲状腺ホルモン(FT4)が低い場合を顕性甲状腺機能低下症(明らかな甲状腺機能低下症)と呼びます。
一方、甲状腺刺激ホルモン(TSH)が基準より低く抑制、すなわち甲状腺への刺激が抑えられているにも関わらず遊離甲状腺ホルモン(FT4)が高い場合を顕性甲状腺中毒症(明らかに甲状腺ホルモンが多い状態)と呼びます。
なお、甲状腺機能低下症の反対は甲状腺機能亢進症ですが、血中甲状腺ホルモンが多い状態はあくまでも甲状腺中毒症(甲状腺ホルモンが多い状態)であり、必ずしも甲状腺機能が亢進しているわけではありません。
甲状腺ホルモン測定が甲状腺機能検査と同義であると一般には認識されているかもしれませんが、例えば甲状腺が破壊された場合(無痛性甲状腺炎や亜急性甲状腺炎といった破壊性甲状腺炎)には甲状腺内から甲状腺ホルモンが血中に漏れ出してくるため血中の甲状腺ホルモンは高値となります。
しかし、この場合甲状腺機能は亢進していません。
また、一部の海外製痩せ薬には甲状腺ホルモンが含まれているものがあります。こういった痩せ薬を用いて極端な甲状腺中毒症の状態にすると代謝が亢進する結果、体重は減少するものの心臓への負担がかかり危険です。
このような状態の人の血液検査をするとやはり甲状腺ホルモンは高値となりますが甲状腺ホルモンが体外から過剰に補充されているだけですので自分自身の甲状腺機能は決して亢進してはいません。
このように血中の甲状腺ホルモン量と甲状腺機能は必ずしも同じとは言えないため、甲状腺を専門とする医師は甲状腺ホルモンが多い状態を甲状腺機能亢進とは呼ばずに甲状腺中毒症と呼ぶのです。

-
- バセドウ病治療について
-
- 抗甲状腺薬
-
-
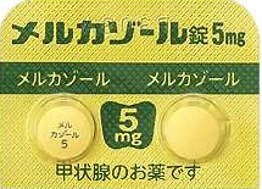
メルカゾール 2.5mg

-
メルカゾール 5mg
-
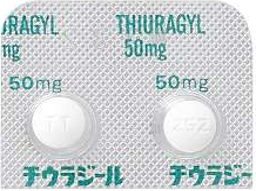
チウラジール 50mg
-
プロパジール 50mg
-
ヨウ化カリウム丸 50mg

-
-
- メルカゾール
-
メルカゾールとは
バセドウ病による甲状腺機能亢進症の代表的な薬剤です。MMIと略されます。70年以上前に登場し現在に至るまでバセドウ病治療の主役です。現在のガイドラインでは初期投与量が1日15mgとされていますが、薬剤の添付文書(説明書)には30mgと記載されています。なぜ現在15mgとなったかは→甲状腺治療薬の副作用の項目で説明します。
メルカゾールには5mgの錠剤(黄色)と2.5mgの錠剤(ピンク色)があります。通常治療開始時には5mgの錠剤を3錠内服していただきます。この薬剤は分割して内服する必要がありません。3錠まとめて内服していただきます。概ね2か月以内に甲状腺ホルモン(FT4)の値は基準範囲に改善します。注意点
注意すべき点としてFT4は現在血中に存在するホルモン量を反映していますが、TSHは少し遅れて回復します。
そのため治療開始後FT4が改善してもしばらくはTSHが低いままです。TSHは低くともFT4が改善しているのであればメルカゾールは減らさなければ甲状腺機能を過剰に抑制してしまいます。
数値そのものに振り回されず、数値が改善してきているかどうかという経過をもとに調整する必要があります。休薬について
抗甲状腺薬は2年間の継続で3分の1ほどの患者さんで休薬が可能です。残りの方のうち多くは5~8年ほどかかりますが休薬が可能です。
しかしながら一部の方はそもそも休薬が困難であったり、休薬後すぐに再発する方もおられます。休薬が困難な場合
甲状腺腫大が著明な場合や眼症を有する場合などで休薬が困難な例が多くみられます。その場合は、患者様本人と相談し抗甲状腺薬治療を継続するのか、アイソトープ治療や甲状腺全摘術を行うかの相談をします。
アイソトープ治療は放射線治療のひとつでありカプセルを内服後6カ月ほどの間で甲状腺を破壊する治療法です。甲状腺全摘術はその名のとおり甲状腺を手術によって完全に摘出する治療です。
医療機関によってはアイソトープ治療でも少し甲状腺を残す治療をお勧めしたり、手術では甲状腺亜全摘術をお勧めしているかもしれません。
しかし、甲状腺を少し残す状態は、小さな甲状腺がバセドウ病により甲状腺ホルモンを大量に産生しようとしている状態です。血液検査をすると一見甲状腺ホルモンが基準範囲内になっているかもしれませんがバセドウ病が悪化すれば再び甲状腺機能亢進となりますし、バセドウ病が沈静化すれば小さな甲状腺では十分な甲状腺ホルモンが産生されず甲状腺機能低下症になってしまいます。治療後1~2年ほどだけ甲状腺機能正常でよいのであればこのような選択肢でもよいですが過半数の症例で甲状腺機能は安定しません。アイソトープ治療であっても手術であっても甲状腺を残さないことによって再発も甲状腺機能の変動もしない状態を作り出します。この状態であれば甲状腺ホルモン剤の飲み忘れさえなければ甲状腺機能は安定します。生涯内服継続が必要となりますが処方量が適切であれば補充療法には副作用がなく血液検査の頻度も減らすことが可能です。休薬の見込みがない場合には治療の変更も検討するとよいでしょう。
-
- チウラジール・プロパジール
-
チウラジール・プロパジールとは
PTUと略されます。メルカゾールが副作用で使用できない場合などに用います。
メルカゾールと比較して効果が弱く副作用の頻度も高く、さらに重篤な副作用も起きやすいため積極的に用いる薬剤ではありません。
ただしメリットもあります。メルカゾールに比較して母乳中への移行が少ないため、大量の抗甲状腺薬投与を要する授乳中のバセドウ病患者さんには用いることがあります。
しかしメルカゾール(5mg錠)でも1日2錠までは授乳に支障がないためPTUの出番は多くありません。また、メルカゾール(MMI)を妊娠初期の臓器形成期と呼ばれる時期に内服していた場合に、頭皮欠損,食道閉鎖・気管食道瘻,後鼻孔閉鎖,臍腸管遺残,臍帯ヘルニア,顔貌異常などの組み合わせを示す奇形症候群(MMI奇形症候群)と関連していることがかつて報告されました。流産や児の先天異常の自然発生率はそれぞれ15%、3%前後といわれています。MMI奇形症候群の頻度は5%ほどです。
すなわちMMI内服の有無によって流産や先天異常の発生率に明らかな差はないようです。
MMI奇形症候群は治療可能ですがそもそも回避するためには妊娠5週0日から妊娠9週6日まではメルカゾール投与を避けるべきとされています(バセドウ病治療ガイドライン2019)。妊娠中の使用について
当院では念のため妊娠5週0日から15~20週くらいまで少し長目の期間メルカゾールを避けるようにしています。
ここで、多くの医療機関では妊娠の可能性があれば事前にメルカゾールを中止しPTUに変更していると思います。
しかし、そもそも妊娠中はバセドウ病の病勢が沈静化します。多くの場合で抗甲状腺薬の減量や中止が可能です。1日5mg程度までのメルカゾールで甲状腺機能が正常に維持されていたのであれば、妊娠が判明し次第メルカゾールを中止すればよいのです。
内服していなければMMI奇形症候群は起きません。そもそも胎盤が形成されるまでは薬剤が胎児に移行することもありません。生理周期が不順でいつ妊娠するかわからないという場合を除けば、妊娠の可能性があれば妊娠検査薬で調べてもらう。もし陽性であれば直ちに休薬するという対応でMMI奇形症候群は回避可能です。さらにこの方法のメリットとしてPTUよりも副作用が少なく効果も確実なメルカゾールを妊娠ぎりぎりまで継続できる点が挙げられます。
また、MMI奇形症候群が報告されてから上記のように事前にPTUへ変更する施設が急増しました。その結果、PTUでも頭皮欠損,食道閉鎖・気管食道瘻,後鼻孔閉鎖,臍腸管遺残,臍帯ヘルニア,顔貌異常などが低率ながら起きることが報告されました。PTUだから妊娠初期に内服継続しても安心というわけではないようです。さらに妊娠中は胎児に母体から甲状腺ホルモンを供給しなければなりません。妊娠前に比較して30~50%甲状腺ホルモンを多く作らなければなりませんが抗甲状腺薬は甲状腺ホルモン産生を抑える薬です。
さらに胎盤形成後は、たとえ臓器形成期を過ぎてMMI奇形症候群のリスクがなくなったとしても、胎盤を介して胎児に移行した抗甲状腺薬は胎児甲状腺機能を母体の甲状腺よりもより強く抑制することが知られています。
そのため、もし妊娠中に抗甲状腺薬を継続するのであれば母体FT4値は基準上限付近か基準上限を少し超える値に維持する必要があります。
そうしなければ胎児甲状腺機能低下症や胎児甲状腺腫を来してしまいます。妊娠中はバセドウ病の病勢が沈静化するのみならず甲状腺ホルモンが少し多くてもよいので抗甲状腺薬は必要最小量にする必要があります。すなわちほとんどの症例で可能となりますが内服を中止すればよいのです。
-
- ヨウ化カリウム
-
ヨウ化カリウムとは
ヨウ化カリウムの主成分であるヨウ素は昆布に多く含まれるものと同じです。この薬の成分自体は食品と変わらないため副作用はありません。
ヨウ素には甲状腺ホルモンの合成と放出を抑制する効果があるため、甲状腺機能低下症の方にはヨウ素を多く含む昆布を控えましょうと説明することがあります。逆に甲状腺機能亢進症の場合には、治療の補助に用いることができます。(例外として、甲状腺機能亢進症に対してアイソトープ治療前に限りヨウ素制限が必要です)注意点
副作用はありませんが、長期間使用していると効き目が悪くなる(エスケープ現象)ことや、甲状腺のサイズが大きくなる傾向がみられる場合があります。
また、即効性がある一方で、減量時や中止の際にリバウンドがほぼ必発ですのでいきなり中止することは当院では行いません。妊娠中の使用について
妊娠中に用いることも可能ですが、胎盤を移行したヨウ素は胎児甲状腺機能を強く抑制してしまいます。妊娠中に用いる際にはFT4を高めに維持することが必要です。
ただし妊娠中はセドウ病の病勢が沈静化するため通常ヨウ化カリウムを必要とすることはほとんどありません。授乳中の使用について
授乳中のヨウ化カリウム投与も注意が必要です。母乳中にはヨウ素が移行しやすいため、児の甲状腺機能低下を来す懸念があります。
-
- 甲状腺ホルモン補充療法
-
-
- 潜在性甲状腺機能低下症
(TSH高値、FT4正常)の場合 -
治療について
一過性の場合もあるので1~3か月の間隔をおいて再検査を行います。直ちに甲状腺ホルモン補充を開始してしまうと、そのまま長期間にわたり本来不必要かもしれない甲状腺ホルモン補充を漫然と継続することになりかねません。
一過性でないことが確認されれば、一般にはTSHの値は10μU/mlまで経過をみることが可能です。TSHが10μU/mlを超える場合には甲状腺ホルモン剤(チラーヂンS)を通常25~50μg/日から開始します。注意点
TSHが10μU/mlより低い場合でもTSHが基準範囲を超えている場合(潜在性甲状腺機能低下症)では動脈硬化の悪化を来すことが報告されています。そのため、LDLコレステロール(いわゆる悪玉コレステロール)が高い場合など、動脈硬化のリスクが高い方にはたとえTSHが10μU/mlより低くても甲状腺ホルモン補充療法を行う場合があります。
なお、コレステロールを下げる薬もありますが、これは頻度が低いながらも副作用の可能性が全くないわけではありません。一方で、甲状腺ホルモン剤については、あくまでも本来体内にあるはずのホルモンを補充するだけですので副作用はありません。もちろん補充量が不適切ではいけません。投与量が過少では効果がありませんし、過剰の場合は当然効きすぎます。すなわち投与量が正しければチラーヂンS補充療法には副作用はありません(→甲状腺のお薬の副作用について)。また妊娠を希望する場合や、妊娠中、小児、高齢者では検査の基準範囲が異なります。
TSHの基準範囲ですが、検査試薬が複数の会社から製造販売されておりTSHという同じ項目名であっても、かつては各試薬間で最大1.6倍の開きがありました。このTSH測定値のばらつきを補正するために“TSHハーモナイゼーション”という試みがなされ、現在TSHの基準範囲は0.61~4.23μU/mlとされています。
ただしこの基準範囲は20~60歳の日本人の基準範囲です。妊娠中や小児、高齢者は基準範囲が異なりますので注意が必要です。
また、術後やアイソトープ治療後といった甲状腺萎縮状態、あるいは甲状腺全摘術後の無甲状腺状態でも基準範囲が一般的な基準とは異なりますので注意が必要です(→甲状腺全摘後(無甲状腺状態)あるいは甲状腺萎縮状態における甲状腺ホルモン補充療法)。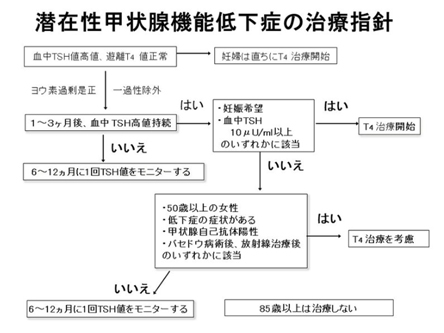
- 潜在性甲状腺機能低下症
-
- 不妊治療中や妊娠中の
甲状腺ホルモン補充療法 -
治療について
TSHが甲状腺機能を評価する際に最も敏感な指標です。このTSHは甲状腺ホルモン量と逆の動きをすると考えてください。すなわちTSHが高めである状態は甲状腺機能低下傾向、TSHが低めの状態は甲状腺ホルモンが多い傾向を示します。
妊娠すると非妊娠時に比較して30~50%甲状腺ホルモンが多く必要となります。これは胎盤を通して胎児に与える分であるとお考え下さい。妊娠時には母体の甲状腺ホルモンは増やさなければなりませんが、不妊治療中など妊娠を目指す場合はこの甲状腺ホルモンを多く作れるだけの余裕が甲状腺にあるべきです。言い換えると正常範囲の中であってもTSHが低めの状態が甲状腺ホルモン合成に余裕がある状態といえます。
妊娠を目指す場合あるいは妊娠週数13週まではTSH<2.5μU/mlがよいとされます。なお妊娠中期以降(14週以降)のTSHは<3.0μU/mlを目標とします。(2017 Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease During Pregnancy and the Postpartum. Thyroid 27 : 315-389, 2017)注意点
注意すべき点として、妊娠中期から後期にかけてはFT3やFT4の測定値(通常免疫測定法で検査します)は非妊娠時の基準範囲と比較して低値を示しますがこれは生理的なものであり甲状腺ホルモン不足と誤認し不要な投薬を行わないことが望ましいでしょう。
- 不妊治療中や妊娠中の
-
- 高齢者の甲状腺ホルモン補充療法
-
高齢者の明らかな甲状腺機能低下症の場合、甲状腺ホルモン補充療法を行いますが、通常はごく少量から開始します。
これは長期にわたって甲状腺ホルモン低値であった体に突然十分な甲状腺ホルモンを補充すると高齢の方の場合、心臓の負担となる可能性があるからです。潜在性甲状腺機能低下症の場合は特に80代後半を超える場合には通常、補充療法を行わずに経過をみます。
-
- 小児の甲状腺ホルモン補充療法
-
小児の場合は、身体および神経の発達段階にあります。この時期の甲状腺ホルモン不足は神経などの発達障害を来す恐れがあり取り返しがつかない可能性があります。
そのため成人のように経過をみることはあまりお勧めできません。特に一過性である可能性が高い場合を除いて甲状腺ホルモンの補充を開始することをお勧めします。
-
- 甲状腺全摘後(無甲状腺状態)
あるいは甲状腺萎縮状態における
甲状腺ホルモン補充療法 -
甲状腺が無い、あるいは極めて小さい萎縮した状態での甲状腺ホルモン測定の基準範囲は通常の基準範囲と異なります。血中のT4は本来100%が甲状腺から分泌されています。活性型ホルモンであるT3はその20%が甲状腺から分泌されています。T3の残り80%はT4から変換されてできます。全身の細胞でこのT4からT3への変換が行われていますが特に甲状腺そのものがこの変換に大きく関与しています。甲状腺が無いあるいは萎縮した状態ではT4からT3への変換が一部損なわれT3が低めになってしまいます。
なお、血液検査でのFT4値はチラーヂンSを内服していない方と比較して、チラーヂンSを内服している方では高めになります。たとえチラーヂンSを内服しFT4が高値であっても多くの場合、活性型のT3が低めになってしまいます。この状況では代謝が悪くなりコレステール値が高くなってしまい動脈硬化のリスクとなります。また活性型の甲状腺ホルモンが少ないため疲れやすさや寒がり、眠気のほか体重増加やむくみといった甲状腺ホルモンが少ない症状が出てしまいます。
どうすればこのような状況を回避できるかといいますと、甲状腺が無い状態あるいは萎縮した状態ではその状態の基準範囲、すなわちTSH軽度抑制(0.1~0.5μU/ml程度)、FT3正常、FT4軽度高値となるようチラーヂンSの投与量を調整します。
(TSH-suppressive doses of levothyroxine are required to achieve preoperative native serum triiodothyronine levels in patients who have undergone total thyroidectomy. Eur J Endocrinol. 167(3):373-378, 2012)術後副甲状腺機能低下症に対してカルシウム製剤や活性型ビタミンD製剤(アルファロール、ワンアルファなど)を内服されている方は→こちら
- 甲状腺全摘後(無甲状腺状態)
-
- チラーヂンSの飲みかた
-
チラーヂンSは空腹状態で内服することにより、食後に内服する場合よりも良く吸収されます。あえて食後の内服とする場合もありますが、食事中のミネラルの量などによりチラーヂンSの吸収が障害され血中甲状腺機能が安定しない場合があります。
そのため、当院では原則としてチラーヂンSは起床時に内服し朝食をとるまで30分程度空けることを推奨しています。朝に30分間の時間を作ることが難しい場合には夕食後2~3時間以上空けることができれば眠前内服をお勧めしています。
胃内容物は概ね食後1時間程度で胃内から排泄されます。そのため夕食後2~3時間以上空けることが可能であれば眠前にチラーヂンSを内服いただき睡眠中にチラーヂンSが吸収されればよいという考え方です。
-
- チラーヂンSとチロナミンの違い
-
いずれも甲状腺ホルモンです。チラーヂンSの成分は血液検査でFT4として測定しているものと同じです。チロナミンの成分はFT3として測定している成分です。
作用時間は分解される速さ(半減期)とも言い換えることが可能です。この半減期はチラーヂンSが約1週間、チロナミンは約8時間です。
作用の強さ(力価)はチロナミンがチラーヂンSの約4倍です(チロナミン5μgはチラーヂンS 20μg程度に相当します)。作用時間が短いチロナミンの場合は通常1日3回程度に分割して内服が必要ですが、作用時間が長いチラーヂンSの場合は1日1回の内服で大丈夫です。
さらに、海外からの報告では半減期の長いチラーヂンSでは飲み忘れることに比べれば1週間分をまとめて内服してもよいといわれています。1週間分をまとめて内服することをお勧めはしませんが、飲み忘れた場合に2日分をまとめて飲むことは飲み忘れを放置するよりはよいと考えます。
あえてチロナミンを使用する状況は限られます。以下の3つが代表的な状況です。-
先天性甲状腺機能低下症のお子さんの場合 先天性甲状腺機能低下症のお子さんは3歳くらいで今後チラーヂンSの内服継続を要するか否かを検査します。これをT3 withdrawal testといいます。
半減期の長いチラーヂンSを4〜5分の1の量のチロナミンに切り替えます。見かけの量は少なくなりますが力価(甲状腺ホルモンとしての作用の強さ)は同じです。自分自身の甲状腺機能が正常か、すなわち甲状腺ホルモン補充を中止しても大丈夫かどうかを確認するためには内服している甲状腺ホルモンが体からすべて分解排泄された状態での検査が必要です。半減期が長いチラーヂンSでは中止後、体から大部分が分解排泄されるまで3週間以上かかります。
もし甲状腺ホルモンを継続すべき患者さんに対して3週間以上チラーヂンS内服中止をしてしまうと、患者さんは甲状腺機能低下症の状態で3週間以上放置されることになってしまいます。この状況を避けるためにはチラーヂンSを半減期の短いチロナミンの変更し3週間ほど継続してもらいます。この3週間でチラーヂンSはほとんど体内に残っていない状況となります。
その後1週間だけチロナミンを中止して検査を行います。この時点ではチラーヂンSもチロナミンも体内には残っていませんので、血中甲状腺ホルモン濃度は自分の甲状腺ホルモン合成能(甲状腺ホルモンをつくる働き)が反映された値が得られます。 -
一過性甲状腺機能低下症を疑うものの甲状腺機能低下による症状が強い場合 甲状腺機能低下の程度が強くても一過性で回復することは時にみられます。直ちにチラーヂンSを開始すると、血液検査の値は改善しますがいつ止めてよいかがわかりにくくなります。
仮に甲状腺ホルモン補充が不必要である場合にチラーヂンS補充が行われると甲状腺ホルモン値が高くなるかというと必ずしもそうではありません。脳下垂体は甲状腺ホルモンが十分供給されていることを認識し甲状腺刺激ホルモンの分泌を抑えます。その結果、自分の甲状腺からは甲状腺ホルモンが少なめに分泌されるため血液中の甲状腺ホルモン(自分で作っている甲状腺ホルモンとチラーヂンSとして外から補充している甲状腺ホルモンの合計)は一見正常範囲となります。この状況で自分の甲状腺機能が回復しているかどうかをみるためにはチラーヂンSを3週間以上中止する必要があります。そこで、甲状腺機能低下の症状が強いものの一過性であり回復する可能性があると考えた場合にはチロナミンで甲状腺ホルモン補充を行います。チラーヂンS(T4)は体内でT3に変換されますが、チロナミン(T3)はT4に変換されません。
T4はT3の前駆物質あるいは、T4は貯蔵ホルモンでT3が作用を有する活性型ホルモンということができます。もしチラーヂンS(T4)を補充するとT4もT3も正常化します。チロナミン(T3)を補充するとT3は正常化し症状も改善しますが、T4は変わらないはずです。もしこの状態でT4が改善するのであれば自分の甲状腺が甲状腺ホルモン(T4)を作っているということがわかります。自分の甲状腺が甲状腺ホルモンを産生できるようになっているのであれば甲状腺ホルモンの内服は中止しても大丈夫であるとわかるわけです。
チラーヂンSと違いチロナミンの場合、甲状腺ホルモン剤継続の必要性を判断する際に内服中止して判断する必要が無いという大きなメリットがあります。 -
甲状腺分化癌の術後アイソトープ治療の前 甲状腺癌の全摘後にアイソトープ治療(あるいはアブレーション)を行う場合があります。
このとき通常甲状腺ホルモンの中止が必要ですが、チラーヂンSは中止後も3週間ほど体内に残ります。チロナミンであれば1週間程度の休薬で十分体内から除去されます。
そのためアイソトープ投与前にはチラーヂンSから4〜5分の1の量のチロナミン(力価は同じです)に変更します。
-
-
- チラーヂンSを飲み忘れた場合
-
気づいた時点で内服してください。空腹時内服を指示することが多い理由は、食後内服よりも吸収率がよいからですが、飲まなければ全く吸収されません。たとえ食後であっても内服することで大部分は吸収されます。
さらに、海外からの報告*では半減期の長いチラーヂンSでは飲み忘れることに比べれば1週間分をまとめて内服してもよいといわれています。積極的に1週間分をまとめて内服することをお勧めはしませんが、飲み忘れた場合に例えば2日分をまとめて飲むことは飲み忘れを放置するよりはよいと考えます。*A thyroxine absorption test followed by weekly thyroxine administration: a method to assess non-adherence to treatment. Eur J Endocrinol 168:913-7, 2013.
*Weekly Versus Daily Levothyroxine Tablet Replacement in Adults with Hypothyroidism: A Meta-Analysis. J ASEAN Fed Endocr Soc. 36(2):156-160, 2021.
-
- 甲状腺のお薬
-
- 甲状腺ホルモン剤
-
-
チラーヂンS 12.5μg
-
チラーヂンS 25μg

-
チラーヂンS 50μg
-
チラーヂンS 75μg

-
チラーヂンS 100μg
-
- ***術後副甲状腺機能低下症に対してカルシウム製剤や活性型ビタミンD製剤(アルファロール、ワンアルファ、エディロールなど)を内服されている方:
-
血中カルシウムの調整目標値が一般的な検査基準範囲と異なることに注意が必要です。副甲状腺は本来PTH(副甲状腺ホルモン)を分泌します。このPTHの作用は、骨からカルシウムを血中に移動させる働きがあります。
また、腎臓に働いて尿からカルシウムを再吸収する働きがあります。すなわち血中カルシウム濃度を維持するためのホルモンです。
甲状腺の手術後にはこの副甲状腺の機能低下が手術合併症として起こる可能性があります。専門病院においてもこの合併症の頻度は1.6%であり残念ながら0にすることはできません。
もし手術後に副甲状腺機能低下症を来すとPTHが産生されなくなります。放置すると血中カルシウム濃度が低下しテタニーという症状(手足のしびれや筋肉のけいれん・収縮)が出現します。
これを回避するため、言い換えると血中カルシウム濃度を維持するために腸管でのカルシウムの吸収を促す活性型ビタミンD製剤やカルシウム製剤が投与されます。
このとき、血中のカルシウム濃度を一般的な基準範囲にまで高くしてはいけません。PTHが血中カルシウムを維持しているときは尿中からカルシウムを再吸収していました。この働きが不足した状態で腸管からのカルシウム吸収を高めていると尿中にカルシウムが漏れ出やすくなっています。血中カルシウムを正常域にまで上げてしまうと尿中カルシウムが高値となり尿路結石や腎不全を来します。
個々の患者さんの状態によって検査基準範囲は異なりますが、結果報告用紙に記載された基準範囲はあくまでも一般的な基準範囲です。術後副甲状腺機能低下症の管理は、必ずしも適切になされているとはいいがたい状況です。もし活性型ビタミンD製剤を内服していて尿検査を一度もしたことが無い場合、血中カルシウム濃度が基準範囲内にある場合には一度尿中カルシウム/尿中クレアチニン比を検査してもらいましょう。もしこの比率が0.3を超えている場合には薬を減らす必要があります。
-
-
- 妊娠中の甲状腺管理について
-
-
バセドウ病管理について
- 妊娠とバセドウ病
-
バセドウ病をお持ちの方でも、甲状腺機能が適切にコントロールされていれば妊娠・出産は可能です。ただし、妊娠中は胎児に母体の甲状腺ホルモンを供給する必要があるため、治療には特別な配慮が必要です。
重要なポイント
- 妊娠中はバセドウ病の病勢が沈静化することが多い
- 甲状腺ホルモンのコントロール目標は、一般的な参照範囲とは異なるため注意が必要
- 抗甲状腺薬内服中は母体のFT4値を基準上限付近またはやや高めに維持する必要がある
- 抗甲状腺薬(ATD)の使用について
-
バセドウ病の治療にはメルカゾール(MMI)とチウラジール・プロパジール(PTU)が使用されます。それぞれの特徴と妊娠中の使用について解説します。
メルカゾール(MMI)の使用 - バセドウ病治療の第一選択薬
- 70年以上の使用実績があり、治療効果が高く、副作用の頻度が比較的低い
- 通常の開始用量は1日15mg(添付文書には30mgと記載)
妊娠中の使用制限
妊娠5週0日から9週6日(臓器形成期)に服用するとMMI奇形症候群のリスクが指摘されている
- 頭皮欠損、食道閉鎖・気管食道瘻、臍帯ヘルニアなどの発生頻度:約5%
- ただし、MMI内服の有無で流産・先天異常の発生率に大きな差はない
- 対策: 妊娠判明次第、メルカゾールを休薬することでMMI奇形症候群のリスクを回避可能
事前にPTUへ変更する選択肢について
- 妊娠の可能性がある場合、事前にMMIをPTUに変更することも選択肢の一つとして考えられる
しかし、近年PTUでもMMI奇形症候群と同様の先天異常の発生が報告されている
- PTUは肝障害などの重篤な副作用のリスクが高いため、単に妊娠可能年齢というだけでの使用は慎重に検討すべき
当院では、生理不順などにより妊娠に気づかず抗甲状腺薬を内服し続ける恐れがない限り、妊娠が判明し次第MMIを休薬する対応を推奨
- これは、安全性およびリスク管理の観点から合理的な対応と考えられる
授乳中の使用
- MMIは授乳中も5~10mg/日では児への影響はほとんどない
チウラジール・プロパジール(PTU)の使用 - メルカゾールが副作用で使用できない場合に選択
- メルカゾールより効果が弱く、副作用の頻度が高い
- 重大な副作用(肝障害など)が起こりやすいため、積極的には用いない
- メリット: 母乳中への移行が少ないため、授乳中に抗甲状腺薬の大量投与を要する場合には選択肢となる
- デメリット: 近年、PTUでもMMI奇形症候群と同様の先天異常の発生が報告されている
- ヨウ化カリウムの使用について
-
ヨウ化カリウム(KI)は、甲状腺ホルモンの合成と放出を抑制する作用があるため、抗甲状腺薬の代替手段として用いることができる。
- 主成分であるヨウ素は昆布に多く含まれるものと同じであり、副作用はほとんどない
妊娠中の使用も可能だが、胎盤を通過したヨウ素が胎児の甲状腺機能を強く抑制する可能性があるため、注意が必要
- そのため、妊娠中にヨウ化カリウムを継続使用する場合は、母体のFT4を高めに維持することが推奨される
- 妊娠中はバセドウ病の病勢が沈静化することが多いため、通常ヨウ化カリウムの投与継続を必要とするケースはほとんどない
ヨウ化カリウム使用時の注意点
- 長期間使用すると効果が弱くなる“エスケープ現象”が起こることがある
- 甲状腺ホルモンの放出を抑制する作用により、甲状腺内に大量の甲状腺ホルモンが蓄積されるため、中止や減量時にリバウンド(甲状腺機能亢進の再発)がほぼ必発する
- 即効性がある一方で、急激な中止は甲状腺機能の大きな変動を引き起こす可能性があるため、当院では慎重に減量を行う
-
妊娠中の甲状腺ホルモン補充療法について
重要なポイント
- 妊娠中の甲状腺ホルモンのコントロール目標は、一般的な参照範囲とは異なるため注意が必要
治療について
TSHが甲状腺機能を評価する際に最も敏感な指標です。このTSHは甲状腺ホルモン量と逆の動きをすると考えてください。すなわちTSHが高めである状態は甲状腺機能低下傾向、TSHが低めの状態は甲状腺ホルモンが多い傾向を示します。
妊娠すると非妊娠時に比較して30~50%甲状腺ホルモンが多く必要となります。これは胎盤を通して胎児に与える分であるとお考え下さい。妊娠時には母体の甲状腺ホルモンは増やさなければなりませんが、不妊治療中など妊娠を目指す場合はこの甲状腺ホルモンを多く作れるだけの余裕が甲状腺にあるべきです。言い換えると正常範囲の中であってもTSHが低めの状態が甲状腺ホルモン合成に余裕がある状態といえます。
妊娠を目指す場合あるいは妊娠週数13週まではTSH<2.5μU/mlがよいとされます。なお妊娠中期以降(14週以降)のTSHは<3.0μU/mlを目標とします。(2017 Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease During Pregnancy and the Postpartum. Thyroid 27 : 315-389, 2017)注意点
注意すべき点として、妊娠中期から後期にかけてはFT3やFT4の測定値(通常免疫測定法で検査します)は非妊娠時の基準範囲と比較して低値を示しますがこれは生理的なものであり甲状腺ホルモン不足と誤認し不要な投薬を行わないことが望ましいでしょう。
-
-
- 甲状腺治療薬の副作用
-
-
- メルカゾール
-
MMIと略されます。70年以上前に登場し現在至るまでバセドウ病治療の主役です。
注意すべき副作用として投与開始2~3か月以内に無顆粒球症(細菌を倒す働きがある好中球が減少あるいは消失します)が起こる可能性があります。
無顆粒球症はMMI 1日15mgの投与で0.1%(1000人に1人)の頻度です。かつて倍の1日30mgで治療開始されていた時代ではこの副作用頻度は0.2%でした。低い頻度ですが0.1%と比較すると2倍とも言えます。治療開始時のMMI量を15mgとする場合と30mgの場合で治療効果を比較すると30mgのほうが1週間程度早く甲状腺機能が正常化します。
しかし15mgの場合でも2か月以内には正常範囲まで改善します。1週間だけの差ですが副作用の頻度は見方によっては2倍です。現在では15mgで治療開始することが標準的です。この無顆粒球症ですが、好中球の数は自分ではいくつあるのかは自覚できません。内服開始後2か月以内は原則として2週間ごとに血液検査によって好中球数を測定して確認します。
ただし毎日採血するわけには当然いかないのでご自身で気を付けていただくことがあります。38度以上の高熱が出た場合や、唾液を飲み込むのもつらいほど喉が痛い場合にはもしかすると免疫の細胞である好中球が減少して無抵抗状態になっているかもしれないと考えて血液検査が必要です。
ただ扁桃炎になっただけかもしれませんが血液検査を行わなければ区別ができません。副作用なのかただ扁桃炎になっただけなのかはっきりするまでは、とりあえずメルカゾールを飲むことをやめて受診してください。
もし免疫の細胞である好中球数が正常であれば、副作用ではありませんのでメルカゾール内服を継続していただきます。もし好中球数が1000/μLを下回る場合、メルカゾールは中止しアイソトープ治療や手術といった別の治療法を検討する必要があります。そのほか、肝機能障害や蕁麻疹といった副作用があります。肝機能障害も通常無症状ですのでご自身では自覚することは困難です。治療が安定している状態でも1~3か月に1回の頻度で副作用のチェックを行います。蕁麻疹は内服開始直後に6%程度の方に出現しますが、市販のかゆみ止めを内服していただくことで治まる例がほとんどです。
-
- チウラジール・プロパジール
-
PTUと呼ばれる薬剤です。副作用の大部分はメルカゾール(MMI)と共通ですが、PTUに特徴的な副作用としてANCA関連血管炎があります。頻度は低いものの、血管の炎症が起きます。
腎臓は血管の塊のような臓器ですので血尿がみられます。また炎症による発熱を来します。この副作用かどうかはMPO-ANCAという検査項目で確認します。ANCA関連血管炎はPTUを中止することで改善します。
-
- ヨウ化カリウム
-
ヨウ化カリウムの主成分であるヨウ素は昆布に多く含まれるものと同じです。この薬の成分自体は食品と変わらないため副作用はありません。
ヨウ素には甲状腺ホルモンの合成と放出を抑制する効果があるため、甲状腺機能低下症の方にはヨウ素を多く含む昆布を控えましょうと説明することがあります。
逆に甲状腺機能亢進症の場合には、治療の補助に用いることができます。
副作用はありませんが、長期間使用していると効き目が悪くなる(エスケープ現象)ことや、甲状腺のサイズが大きくなる傾向がみられる場合があります。
また、即効性がある一方で、減量時や中止の際にリバウンドがほぼ必発ですのでいきなり中止することは当院では行いません。
-
- チラーヂンS
-
チラーヂンSの成分は体内にある甲状腺ホルモン(T4)と同じものです。この薬剤に副作用はありません。
チラーヂンSの剤型には小児に用いる散剤、成人に用いる錠剤があり、錠剤には12.5μg錠、25μg錠、50μg錠、75μg錠、100μg錠があります。実物を見るとわかりますが錠剤にはピンク色や淡黄色といった薄い色がついています。見分けるためのものですが添加物として鉄の成分などが含まれています。この添加物に対して過敏反応を起こす可能性は否定できませんがいずれも食品にも含まれるような一般的な成分であり通常問題となりません。
しかし添加物に対する副作用の可能性が否定できないあるいは心配でどうしても錠剤を内服したくない場合にはチラーヂンS散を用いることが可能です。粉薬になりますが添加物がトウモロコシデンプンのみであり副作用の懸念がありません。
-
-
- 甲状腺嚢胞に対する排液治療および経皮的エタノール注入療法(PEIT)
-
経皮的エタノール注入療法(percutaneous ethanol injection therapy:PEIT)とは、嚢胞(液体のつまった袋)に針を刺入し、中の液体を注射器で吸引して抜いた後、エタノールを注入することにより、嚢胞内の空間をつぶしてしまう治療法です。
エタノールは約2mL(嚢胞の大きさなどにより調整します)を注入します。エタノールの作用によって、嚢胞の内側の組織が脱水を起こして固まり、血液の流れが悪くなって壊死(えし)します。その結果、嚢胞が再び大きくならないようにします。
治療は外来で行うことができ、多くは1回~数回で治療効果が得られますが、何回繰り返しても効果がみられないこともあります。
PEITの合併症としては痛みや灼熱感の他、出血、声のかすれ(反回神経麻痺)などが起こることがあります。痛みの程度は多くの場合、排液と変わりませんが、嚢胞内容液が粘調な場合などは注入したエタノールが嚢胞から押し戻されエタノール注入後の痛みや灼熱感の原因となることがあります。